Af Dorthe Ramskov Henriksen, anæstesisygeplejerske, Maria Lynnerup, ortopædkirurgisk sygeplejerske, Helle Holm souschef og skulder-/albue ansvarlig sygeplejerske, Ruben Ordel Frederiksen, ledende anæstesioverlæge og Annett Than Broberg, opvågningssygeplejerske.
Introduktion: Med målet, at optimere den postoperative smertebehandling for patienter efter total skulder alloplastik, hemi alloplastik eller ostesyntese med skinne, undersøgte vi om patienter med Inter Scalener Blokade (ISB) samt smertekateter med enten kontinuerlig eller intermitterende infusion det første postoperative døgn, oplevede bedre smertelindring end patienter der kun havde ISB.
Metode: Et tværfagligt kvalitetsprojekt med retrospektivt journalaudit af smertescore, forbrug af pn analgetika og indlæggelsestid for 200 patienter som gennemgik total skulder-alloplastik, hemi-alloplastik eller ostesyntese med skinne. Der blev anvendt 2 forskellige metoder til smertebehandling.
Metode 1: 50 patienter fik ISB som single shot, 50 patienter fik ISB og smertekateter med kontinuerlig infusion, 50 patienter fik ISB og smertekateter med intermitterende infusion.
Metode 2: 50 patienter fik ISB og iv Dexamethason.
Resultater: Verbal Range Scale (VRS) det første postoperative døgn viste: reduceret smertescore for patienter i metode 2 sammenlignet med metode 1. Forbrug af pn analgetika betydeligt reduceret i metode 2 i forhold til metode 1. Foruden effekt på VRS og pn analgetika, faldt indlæggelsestiden hos patienter i metode 2, sammenlignet med metode 1.
Diskussion: Vi fandt en signifikant forbedret smertebehandling med ISB og iv Dexamethason.
Introduktion
Som sygeplejersker indenfor det ortopædkirurgiske speciale på Aalborg Universitetshospital i Farsø, ser vi næsten dagligt patienter, som er blevet opereret i skulderen med indsættelse af total skulder-alloplastik, hemi-alloplastik eller osteosyntese med skinne. Vi erfarede gennem klinisk praksis, at disse patienter, særligt det første postoperative døgn, havde svære smerter og behov for en del analgetika. Alle patienter fik perioperativt anlagt ISB, og der var stor opmærksomhed på patienternes smertebehandling. Alligevel var det ofte vanskeligt at opnå sufficient smertelindring, som bl.a. førte til ubehag og forlænget rehabilitering og indlæggelse.
I Farsø dannede vi i 2014 en tværfaglig smertegruppe, bestående af en anæstesilæge og 4 sygeplejersker fra forskellige afsnit på hospitalet. På baggrund af observationerne foretaget på de nævnte skulderpatienter, besluttede vi at sætte fokus på optimering af denne patientgruppes postoperative smertebehandling.
Metode
Gennem et kvalitetsprojekt var målet, at undersøge om patienter med ISB samt smertekateter med enten kontinuerlig eller intermitterende infusion det første postoperative døgn, oplevede bedre smertelindring end patienter der kun havde ISB. Forbrug af pn analgetika og VRS blev brugt som mål for smerteintensitet.
Undersøgelsen var et retrospektivt journalaudit, omfattende i alt 200 patienter, behandlet efter forskellige 2 metoder. Metode 1 inkluderede 150 patienter og metode 2 inkluderede 50 patienter.
Metode 1
- 50 patienter med ISB.
- 50 patienter med ISB og smertekateter med kontinuerlig infusion postoperativt.
- 50 patienter med ISB og smertekateter med intermitterende infusion postoperativt.
Præoperativt:1 g Paracetamol, 400 mg Ibumetin, 20 mg Malfin og 20 mg Pantoprazol
Postoperativt: 1 g Paracetamol x 4, 20 mg Malfin x 2, 20 mg Pantoprazol x1 og Morfin 10 mg pn.
De 150 patienter modtog udover ISB umiddelbart efter anæstesiindledningen, den samme præ- og postoperative analgetiske behandling.
Det præoperative ISB blev anlagt med 10 ml Ropivacain 5 mg/ml. Patienterne med smertekateter og kontinuerlig infusion fik 6 ml/t – Ropivacain 2 mg/ml, med mulighed for bolus (PCA) på 6 ml. Patienter med intermitterende infusion fik 8 ml hver 3. time – Ropivacain 2 mg/ml og mulighed for bolus på 8 ml.
For at sikre ensartet behandling af alle patienter, var det samme anæstesiolog der anlagde alle ISB og smertekatetre. Smertekatetrene blev anlagt efter operationens afslutning og før patienterne vågnede fra deres anæstesi. Infusionen blev seponeret mellem klokken 11 og 12 den første postoperative dag.
For den patientansvarlige sygeplejerske var der fokus på planlægning og udøvelse af situationsorienteret og individualiseret sygepleje. Det blev dokumenteret, hvis tidspunktet for seponering af katetret afveg, hvis kateteret displaceredes eller gled ud. For hver enkelt patient, blev der ligeledes dokumenteret VRS og administration af fast- samt pn analgetika.
Der blev auditeret på følgende parametre:
- VRS under indlæggelse
- Hyppigheden hvormed patienten efterspurgte PN analgetika
- Udskrivelsestidspunkt (indlæggelsestid)
Resultater
I figur 1-3 nedenfor ses patienternes procentvise fordeling udfra VRS og analgesimetode på de 4 første postoperative døgn.
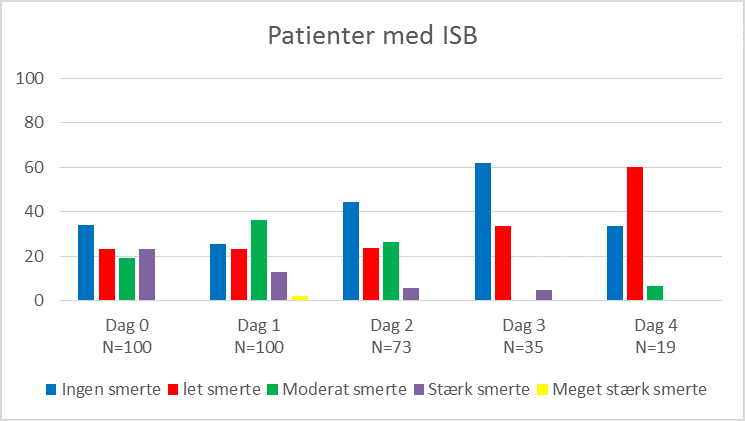
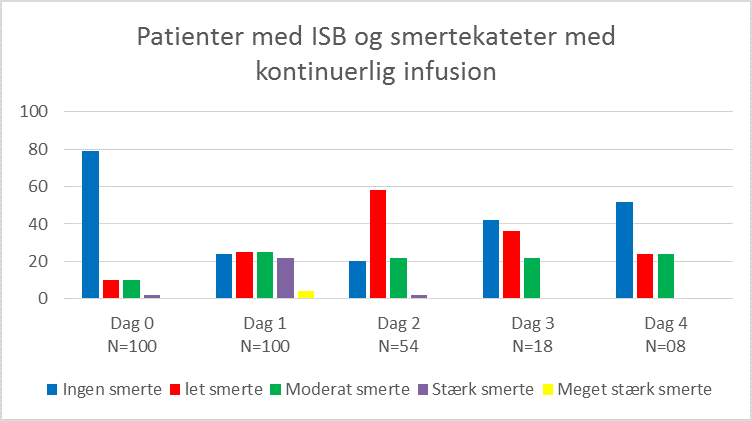
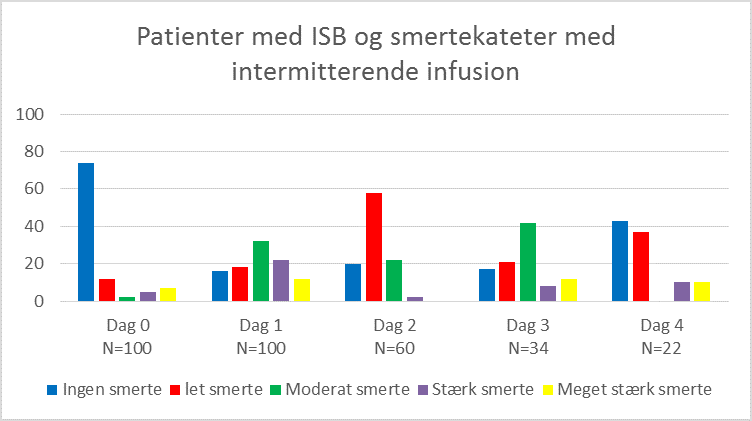
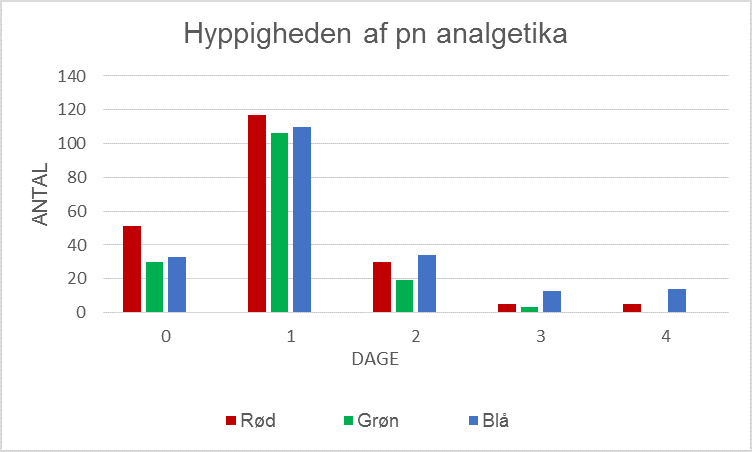
Som det fremgår af figur 2 og 3, oplevede patienterne med ISB og smertekateter en bedre smertelindring det første postoperative døgn, end patienter der kun havde ISB. Af figur 4 nedenfor ses endvidere, at behovet for både peroral og intravenøs PN analgetika dalede, ved brug af smertekateter.
Før ibrugtagning af smertekatetrene var den gennemsnitlige indlæggelsestid 3 dage. Efter ibrugtagningen faldt indlæggelsestiden, til gennemsnitlig 2 dage.
Metode 2
Projektet giver naturligvis anledning til forskellige tværfaglige overvejelser. Spørgsmålet var om vi nåede vores mål med hensyn til optimering af den postoperative smertebehandling for vores skulderpatienter. Kunne det tænkes, at brugen af smertekatetre alligevel ikke var den optimale løsning? Kateterbehandling er altid forbundet med en del usikkerhed: Det kan glide ud, det kan lække, være fejlplaceret eller displacere sig under behandlingen. På den baggrund, fandt vi det oplagt, at overveje andre muligheder for optimering af smertebehandlingen.
I foråret 2018 blev vi opmærksomme på et studie, der påpegede, at intravenøs indgift af Dexamethason i forbindelse med anlæggelsen af ISB, forlængede blokadens effekt. Derfor besluttede vi, at afprøve om intravenøs indgift af Dexamethason ved anlæggelsen af ISB havde nogen effekt på smertegennembrud, pn forbrug og indlæggelsestid.
September 2018 til oktober 2019 inkluderede vi derfor yderligere 50 patienter. Alle fik ISB som single shot, denne gang med 18-20 ml Ropivacain 5 mg/ml mod tidligere 10 ml. Én gruppe havde udelukkende ISB (Figur 7), én gruppe fik smertekateter med intermittende infusion (Figur 5), én gruppe havde smertekateter med kontinuerlig infusion (Figur 6) og én gruppe fik indgift af 10 mg Dexamethason iv (Figur 8). Den præ- og postoperative smertebehandling forblev uændret.
Resultater

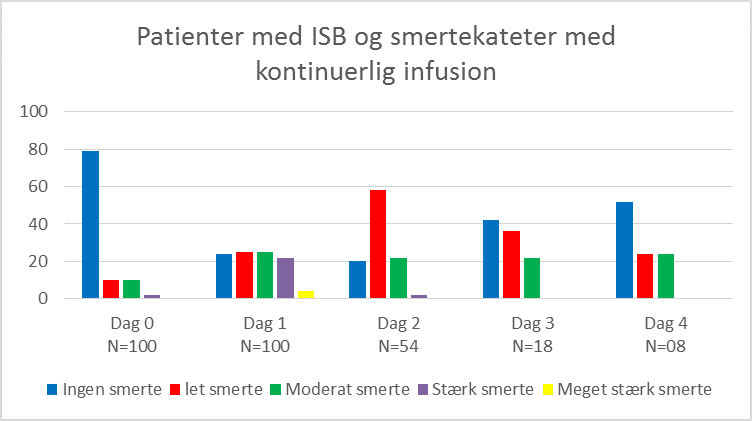
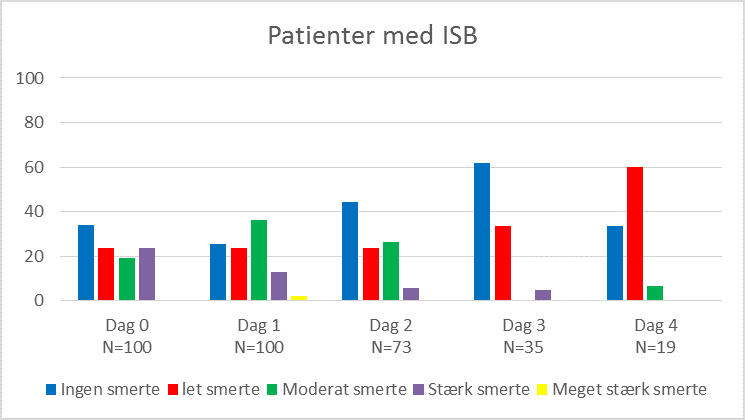
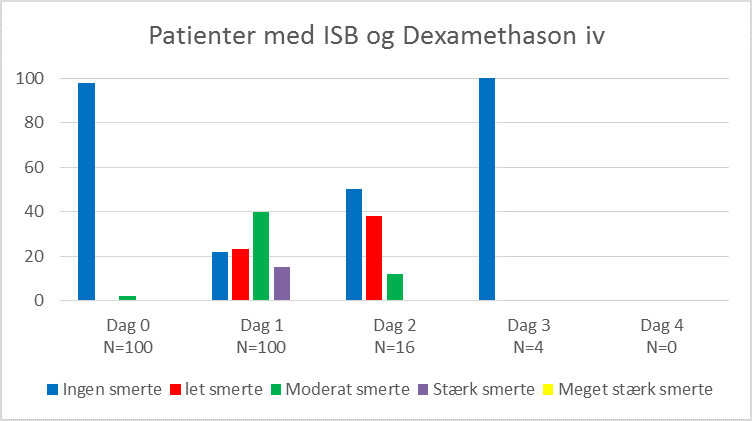
Vi auditerede på samme parametre som tidligere.
Som det ses når man sammenligner figur 5-7 med 8, viser undersøgelsen at tilføjelse af iv Dexamethason ved ISB-anlæggelsen både reducerede patienternes smertescore, specielt det første postoperative døgn og nedsatte deres behov for pn analgetika (figur 9) de 4 første postoperative døgn.
Opgørelsen over den gennemsnitlige indlæggelsestid viste endvidere, at patienterne i metode 2 gennemsnitligt var indlagt i 1,2 dage, og altså reduceret yderligere i forhold til 2 dage som i metode 1.
Hyppigheden hvormed pn analgetika var efterspurgt af patientgrupperne med forskellige former for analgesi:
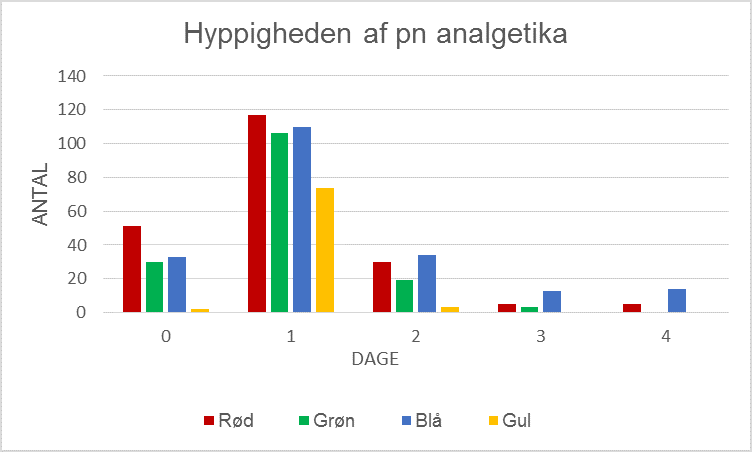
Konklusion
På baggrund af de 3 parametre der blev auditeret på: VRS, forbrug af pn analgetika samt indlæggelsestiden, viste projektet en signifikant bedre smertebehandling ved metode 2: ISB og samtidig intravenøs indgift af Dexamethason.
Implikationer for praksis
For patienten kan fremhæves udsagn om øget patientkomfort og kvalitet i plejen grundet færre gennembrudssmerter, færre opioidbivirkninger, bedre og mere søvn, øget ernæring samt hurtigere mobilisering og udskrivelse.
For plejepersonalet kan fremhæves udsagn om frigivelse af ressourcer til andre pleje– og behandlingsopgaver, færre komplicerede smerteproblematikker at håndtere, med deraf færre aflysninger af fysio– og ergoterapeuters træningsopgaver.
Økonomisk gevinst findes i, at prisen for ISB via single shot kombineret med Dexamethason kun er en tredjedel af prisen for kateterbehandlingen. Endvidere er det hurtigere at anlægge singleshot end kateter, og patienten kan vækkes umiddelbart efter operationen, da kateteret ikke først skal anlægges. Patienten er dermed kortere tid på OP, hvilket frigiver tid til andre patienter eller reducerer eventuelt overarbejde. Den gennemsnitlige indlæggelsestid er reduceret fra 3 til 1,2 dag.
Projektet giver naturligvis også mulighed for, at reflektere over om metoderne kan overføres til andre patientgrupper, og/eller andre aspekter af sygeplejen:
- Er det muligt efter udskrivelse, at registrere hvilken behandling patienterne på længere sigt har haft mest glæde af?
- Hvordan stiller de forskellige behandlingsmuligheder, krav til plejepersonalet (anæstesi/opvågning/sengeafsnit), og får det indflydelse på kvaliteten af behandlingen og/eller sygeplejen?
- Hvilken betydning har det, for operationen eller på opvågningen, hvilken behandling der vælges?
- Kan andre operationspatienter få glæde af resultaterne?
1 V. Martinez and D. Fletcher. Dexamethasone and peripheral nerve blocks: on the nerve or intravenous? British Journal of Anaesthesia 113 (3): 338-40 (2014)