Artiklen er skrevet af: Bodil Sestoft, RNA, MHH, klinisk specialist (anæstesi),Anette Karsø Pedersen, RNA, MKS, specialeansvarlig (anæstesi), Kirsten Kaptain, RN, MKS, klinisk specialist (opvågning), Berit Pedersen Haa, RN, cand. pæd. soc., udviklingssygeplejerske (ortopædkirurgi), Randi Maria Hanghøj Tei, RNA, MHH, ph.d., klinisk specialist (Alle ansat på AUH).
Abstract
Patienter med kroniske smerter er til stadighed udfordret i operative forløb. Behandling af smerter fylder meget både før og efter operation. Dette til trods for, at udviklingen af smertebehandlingen til patienter med kroniske smerter er blevet intensiveret gennem en årrække – både i relation til den farmakologiske behandling og til inddragelse af patienten som partner i egen behandling.
Det interdisciplinære samarbejde er nødvendigt for at kunne optimere smertebehandling, hvilket beskrives i artiklen. Endvidere får patienter med kroniske smerter en stemme, idet forfatterne har undersøgt hvad patienter, der er blevet opereret, efterfølgende har udtrykt som betydningsfuldt.
Baggrund
”Learning to accept the pain” er den strategi, der ofte benyttes som mestringsstrategi hos mennesker, der lider af kroniske smerter. For mennesker, der lever med kroniske smerter, er det således vigtigt at kontrollere smerterne og ikke at lade smerterne forstyrre deres liv [1].
Kroniske smerter er et verdensomspændende problem. International Association for the Study of Pain (IASP) har opgjort, at 20% af verdens befolkning er påvirket af kroniske smerter [2]. Dette er anerkendt af WHO, hvor kronisk smerte er blevet en selvstændig diagnose i det internationale klassifikationssystem ICD11 [3].
I en Medicinsk Teknologivurdering om tidlig målrettet indsats til smertepatienter er det anslået, at 20-30% af den danske befolkning lider af kroniske smerter i forskellig grad. Samtidig oplever patienter med kroniske smerter utilstrækkelig hjælp samt langvarige og usammenhængende forløb [4].
På baggrund af både nationale og internationale artikler samt forfatternes empiriske materiale, ses det tydeligt at akutte smerter er en særlig udfordring for patienter med kroniske smerter. Akutte smerter er forbundet med lidelse, uanset om smerten er forventet som fx. efter kirurgi eller om den opstår uventet som følge af fx. et traume. Patienten har qua sine kroniske smerter et hypersensibiliseret nervesystem, hvilket betyder at en akut smerte vil udløse voldsomme smertestimuli [5]. Da patienten endvidere kan være vant til at tage analgetika og dermed kan have udviklet tolerance overfor opioider, er smertebehandling en stor udfordring, der kræver et tæt samarbejde mellem patienten og de sundhedsprofessionelle. 
Formål
Formålet med denne artikel er at beskrive udviklingen af perioperativ smertebehandling af patienter med kroniske smerter indlagt på Aarhus Universitetshospital (AUH) med henblik på at inspirere kolleger, der arbejder med at optimere den perioperative smertebehandling.
Formålet er endvidere at udbrede patienters perspektiv på at blive involveret i egen smertebehandling med henblik på yderligere optimering af postoperativ smertebehandling af den opioidtolerante patient.
Metode
I et retrospektivt perspektiv beskrives den udvikling, der er pågået på AUH fra 2007 til 2020 inden for den perioperative smertebehandling. Artiklen er skrevet med udgangspunkt i nationale og internationale artikler samt forfatternes egne empiriske studier. De empiriske studier er dels registreringer af patienters smerteintensitet, dels interviews med patienter om deres oplevelse af og inddragelse i egen perioperative smertebehandling. I beskrivelse af artiklens kontekst inddrages relevante resultater, som tydeliggør udviklingen, samt hvad der kan arbejdes videre med. Artiklen afsluttes med en præcisering af implikationer for praksis.
Kontekst & Resultater
Smertelindring
Udbredelse af viden om, hvordan den kroniske smertepatient adskiller sig fra “almindelige” operative patienter, var et fokusområde for Det Postoperative Smerteteam, som blev etableret på AUH i 2006. Udover at undervise i fysiologiske og farmakologiske perspektiver på postoperativ smertebehandling af patienter med kroniske smerter [6] blev nogle patienter med kroniske smerter interviewet om, hvordan de oplevede sig involveret i egen postoperative smertebehandling [7]. Det var alle mennesker, der havde personlige erfaringer med – og indrettet sig efter hvilken form for smertelindring, der fungerede hvornår og i hvilke situationer. Den “egenrytme“ blev udfordret i det øjeblik, de blev indlagt til operation i en afdeling med faste rutiner, døgnrytmer og doseringsvejledninger. Meget rammende var følgende oplevelse:
“Det var lige meget, hvad jeg vidste om mine smerter. Ingen spurgte mig om mine erfaringer med min smertebehandling” – “Jeg blev ikke taget med på råd, det var ligegyldigt, hvad jeg mente og havde erfaringer med“ [6].
Smerteintensitet
På baggrund af flere naturvidenskabelige studier af postoperativ smerteintensitet hos patienter indlagt til rygoperation på AUH, var det tydeligt, at fokus på smertebehandling af rygopererede patienter i perioden 2011-2018 havde en positiv effekt – udtrykt på en numerisk rang skala (NRS) [8].
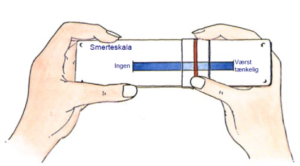
I 2011 var der ikke signifikant forskel på den præoperative smertescore hos de opioidtilvænnede og de opioidnaive (ikke opioidtilvænnede) patienter. Derimod var der signifikant forskel på den postoperative smerteintensitet grupperne imellem. De opioidtolerante patienter havde signifikant højere NRS ved ankomsten til opvågnings- og observationsafsnittet (OBS) end de patienter, der var opioidnaive præoperativt.
I 2014 havde næsten halvdelen (45%) af 253 inkluderede rygopererede patienter en NRS ≤ 4 to timer efter ankomsten til OBS.
I 2017 scorede 81% af 130 inkluderede patienter NRS ≤ 4 to timer efter ankomsten til OBS. I denne periode var “Smertebehandling – forløbsplan” blevet implementeret [9].
Interdisciplinært samarbejde
Efter devisen: Fælles mål, fælles viden og gensidig respekt kan bidrage til hyppig, rettidig, præcis og problemløsende kommunikation [10], samt en antagelse om, at den enkelte faggruppe sjældent kan se resultaterne af den behandling de selv leverer, blev der i 2018 etableret et interdisciplinært samarbejde. Relevante faggrupper – med betydning for smertebehandling i forskellige faser af patientforløbet – samarbejdede omkring opgaven:
At optimere smertelindring hos rygopererede patienter i det perioperative forløb på AUH [8].
Det interdisciplinære samarbejde bidrog til, at deltagerne kom til at forstå og gensidigt respektere, hvordan deres opgaver skulle matche de øvrige deltageres opgaver. Det blev tydeligt, at kvaliteten af smertebehandlingen kunne løftes yderligere. Smerteteamet (ST) udarbejdede derfor et udkast til en instruks for smertebehandling målrettet patienter, der skal have foretaget stivgørende rygkirurgi [9]. Disse patienter har ofte haft behov for opioider i kortere/længere tid inden operationen. Instruksen, der beskriver behandlingsforslag præ-, per- og postoperativt, som udgangspunktet for en individuel smertebehandling, blev drøftet og godkendt i det interdisciplinære samarbejde [8].
I instruksen er patienterne kategoriseret således [9]:
- Patienter, der ikke er opioidtilvænnede (også kaldet opioidnaive)
- Patienter med dagligt moderat opioidindtag (< 100 mg morfin p.o. ækv/døgn)
- Patienter med højdosis opioid (> 100 mg morfin p.o. ækv/døgn) eller svære neuropatiske smerter
Instruksen blev implementeret i sommeren 2020. Patienter bliver nu smertescreenet ved forundersøgelse til rygkirurgi: Patienten beskriver sine smerter og sit opioidforbrug, hvorefter der laves en vurdering af behovet for en individuel perioperativ smertebehandling. Er der behov for en individuel smerteplan, kontaktes ST, som kontakter patienten forud for indlæggelse og operation. Sammen med patienten lægger ST en plan for smertebehandlingen. De ST følger – sammen med patienten, de sygeplejersker og læger, som varetager plejen og behandling – op på smerteplanen for det postoperative forløb.
Patientperspektiver
I foråret 2020 blev fire kroniske smertepatienter interviewet for at afdække deres oplevelse af involvering i et operativt forløb [11]. Gennem en tematisk analyse fremkom et overordnet tema: At blive set som menneske, samt tre undertemaer:
Information og dialog – Et andet fokus – Inklusion i egen smertebehandling.
Patienterne udtrykte, at det er værdifuldt at opleve at “blive set som menneske med kroniske smerter” i det perioperative forløb. Når de ikke oplevede sig set som menneske, blev de frustrerede.
For patienterne var det meget betydningsfuldt, at smertelindringen er sufficient, og at de involveres i egen smertebehandling [11].
Den individuelle tilgang er det væsentligste, da det er afgørende for patienterne, at deres livsvilkår bliver imødekommet. De har brug for at få oplevelsen af individuel pleje og behandling: At opleve at de bliver taget alvorligt. Som en tilfreds patient udtrykte det efter vellykket inddragelse i egen smertebehandling:
“Det, jeg egentlig havde regnet med, det er, at de har haft nogle skemaer – og så havde fulgt skemaet ret nøje; men jeg tror, at det eneste skema de havde, det var mig” [11].
Implikationer for praksis
Viden om farmakologiske og fysiologiske mekanismer i relation til smertebehandling af opioidtolerante patienter med kroniske smerter er øget gennem de seneste år, men der er stadig behov for en skarpere sondring mellem smertebehandling til den opioidnaive, hhv. den opioidtolerante patient. I 2020 udtrykte en patient med kroniske rygsmerter sin oplevelse af det postoperative forløb således:
“Jeg havde ikke nogen idé om hvilke slags smerter, jeg ville få efter operationen. Da jeg vågnede, havde jeg en helt anden type smerter, jeg aldrig tidligere havde prøvet” (kvinde 49 år) [11].
Det tager tid for patienterne at lære de nye smerter at kende og at anvende den NRS–skala, som de tidligere har brugt til at beskrive deres kroniske smerter [12]. Desuden beskriver patienterne, at det kan være vanskeligt at vurdere deres smerter:
“… fordi man mærker mange former for smerte, derfor er det svært at bruge tallene … nogle smerter er ekstremt smertefulde, men sidder i huden og andre gør ondt sådan helt dybt nede, det er nervesmerter og de er så stærke, at andre smerter kan føles som ingenting” (mand, 46 år) [11].
Når patienterne mærker forskellige former for smerter, kan det forekomme vanskeligt at samle disse forskellige smerteintensiteter i ét tal. De beskriver, at aktivitet og bevægelse har stor betydning for smerteintensiteten:
“Jeg kan ikke sætte kun ét tal på, fordi det jo svinger, altså hvis du bevæger dig bare en lille smule, så stiger smerten meget, og når man så ligger mere stille så føles det, som om smerten næsten forsvinder” (mand 37 år) [11].
Selvom det er kendt viden, at patienter skal involveres i planlægningen af egen behandling, er der stadig behov for at fremhæve, at patientinvolvering er nødvendig, hvis patientens behov skal tilgodeses.
Hvad angår sufficient smertebehandling af kirurgisk relaterede smerter er der således stadig behov for opmærksomhed på at skelne de opioidnaive og de opioidtolerante patienter. Patienten skal inddrages i egen smertebehandling på lige fod med de sundhedsprofessionelle.
De sundhedsprofessionelle skal gå i dialog med patienterne om smerteintensitet og oplevelse, når sufficient smertelindring er målet. Patienterne har fx. brug for at få NRS drøftet med personalet, så de sammen vil kunne opnå en fælles viden og dermed forståelse af forskellige smertetyper og smerter ved aktivitet. De sundhedsprofessionelle kan med uddybende spørgsmål – til især patienter med kroniske smerter – få en mere præcis vurdering af smerten og smerteintensiteten [13].
Interdisciplinært samarbejde blandt alle relevante faggrupper i de forskellige faser og afsnit i patientforløbene kan med fordel styrkes, og vil dermed formentlig kunne højne kvaliteten af samarbejdet om og med patienter med kroniske smerter.
Opmærksomhed på uddannelse i smertebehandling og relevante instrukser [14] kan med fordel øges, idet det vil kunne bidrage positivt til, at de sundhedsprofessionelle optimerer den postoperative individuelle smertebehandling således, at smertelindringen bliver oplevet som sufficient af patienten [15].

Nedtrapning af opioider er ligesom smertebehandling stadig en udfordring. Der er et stort forbedringspotentiale i planlægning af opioidnedtrapning. Opioidnedtrapning er en videnskab i sig selv, især når det drejer sig om patienter med kroniske smerter, der opereres med smertelindring som mål. Her er der tale om et præoperativt – og ofte gennem længere tid – dagligt indtag af opioid, der perioperativt er blevet øget, men som efterfølgende skal nedtrappes [16].
Et nyt dansk kvalitativt studie beskriver, hvordan involvering i egen nedtrapning sjældent forekommer, selvom det efterspørges af patienterne [17]. Dette resultat kan også findes i et andet studie, hvor patienterne gav udtryk for at have behov for, at der blev lavet en realistisk plan for opioidnedtrapning efter udskrivelse. De ville have følt sig mere dedikerede til at følge nedtrapningsplanen, hvis de havde været involveret i udformningen af denne:
“ Jeg tænkte, at nu vil jeg gerne vide, hvad det er for en boldgade, det, jeg får, er i. Også fordi jeg bliver ved med næsten på klokkeslet at bede om det samme ekstra smertestillende. Når jeg nu skal til og hjem og sådan – hvad skal man sendes hjem med? “ [11].
Der er sket en forbedring af den perioperative smertebehandling til patienter med kroniske smerter, men det er nødvendigt at arbejde endnu mere med at involvere patienten i dennes smertebehandling.
Referencer
- Nikolajsen, Lone; Aasvang. Eske (2019). Kroniske postoperative smerter. Kap. V2. I:Werner Mads U; Finnerup. Nanna B: Arendt-Nielsen L (red.). Smerter. Baggrund, evidens og behandling. 4. udgave, 1. oplag. FADL’s Forlag 2019, p 290-301
- IASP IAftSoP. IASP, working together for pain relief. https://www.iasp-pain.org/index.aspx / august 2020
- Scholz J, Finnerup NB, Attal N et al. The IASPclassification of chronic pain for ICD-11: chronic neuropathic pain. Pain 2019;160(1):53-9
- Smerter – en MTV om muligheder for tidlig målrettet indsats til smertepatienter ©CFK · Folkesundhed og Kvalitetsudvikling, Region Midtjylland, 2014 https://www.regioner.dk/media/2210/mtv_smerte_juli-2014.pdf /oktober 2020
- Warms CA, Marshall HM, Hoffman AJ et al. There are a few things you did not ask about my pain: writing on the margins of a survey questionnaire. Rehabil Nurs 2005; 30(6):248-56
- Tei RMH. Postoperativ smertebehandling til patienter med kroniske smerter. Sygeplejersken 2007(107);18:50-58
- Tei RMH, Dreyer P, Nikolajsen L. Inadequate postoperative pain relief in chronic pain patients. Nordisk sykepleieforskning 2012(2);1:3-14
- Kaptain, K., Pedersen, A.K., Randrup, K et al. Interdisciplinært samarbejde gør smertebehandling mere effektiv. Fag & Forskning 2019; 2:60-65
- Smertebehandling – forløbsplan, Ortopædkirurgisk stivgørende rygkirurgi Afd. E, ESA 1, E-OP, OBS /august 2020
- Leegaard M, Husby Y, Berge AW et al. Hvilke kunnskaper trenger sykepleiere for å hjelpe pasienter til å håndtere smerter etter hjertekirurgi? Sykepleien Forskning 2011;3:254-261
- Kaptain K, Bregnballe V, Dreyer P. Patient participation in postoperative pain assessment after spine surgery in a recovery unit. Journal of Clinical Nursing 2016. http://doi.org/10.1111/jocn.13640
- Gittell, J.H. Effektivitet i sundhedsvæsenet – samarbejde, fleksibilitet og kvalitet. København. Munksgaard (2012)
- Pedersen AK. At opleve sig set – Kroniske smertepatienters oplevelser af involvering i et operativt forløb. Masterspeciale (MKS), Aarhus Universitet, Sektion for Sygepleje 2020
- ORTO.2 Rammeordinationer for sygeplejersker ansat i ortopædkirurgi AUH /august 2020
- Stamer UM, Liguori GA, Rawal N. Thirty-five years of Acute Pain Services: Where do we go from here? Anesth Analg 2020;131(2):650-56. http://doi.org/10.1213/ANE.0000000000004655
- Uhrbrand P, Simoni AH, Olesen AE et al. Morfinafhængighed som komplikation i forbindelse med kirurgi. Ugeskr Læger 2018;180:V01180083
- Uhrbrand P, Philipsen A, Dreyer P et al. Opioid tapering after surgery: a qualitative study of patients‘ experiences. Scand J Pain 2020. http://doi.org/10.1515/sjpain-2019-0168